Inhibición del punto de control inmunológico: el cuadro se está completando lentamente
KEYNOTE-024: primera línea, población enriquecida en PD-L1
El anticuerpo anti-PD-1 pembrolizumab se ha aprobado para el tratamiento de pacientes con CPNM avanzado que expresa PD-L1. El estudio KEYNOTE-024 se centró en la comparación como primera línea de pembrolizumab con la quimioterapia doble con platino [1]. Las pautas de quimioterapia comprendían cinco opciones, dos de las cuales (pemetrexed más carboplatino; pemetrexed más cisplatino) se utilizaron exclusivamente en el cáncer de pulmón no microcítico (CPNM) no epidermoide. Se aleatorizó a 305 pacientes procedentes de 142 centros de 16 países. La población estaba enriquecida para la expresión de PD-L1, ya que un criterio de elegibilidad fundamental fue una puntuación de proporción tumoral (TPS) de PD-L1 ≥ 50 % (de decir, expresión de PD L1 en al menos el 50 % de las células tumorales). Cerca del 20 % de los pacientes tenían tumores con histología epidermoide.
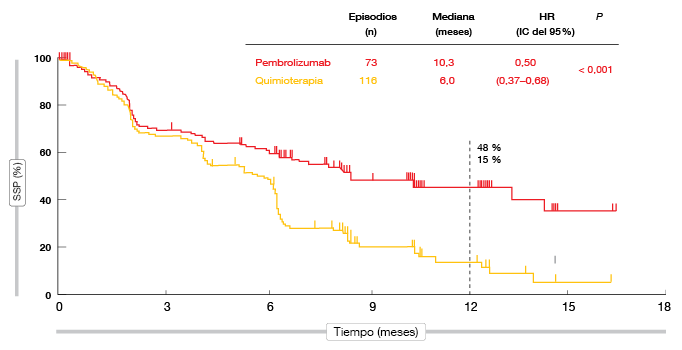
La supervivencia sin progresión (SSP) obtenida con pembrolizumab fue significativamente mayor que con la quimioterapia doble con platino, lo que se tradujo en una reducción del riesgo del 50 % (10,3 frente a 6,0 meses; HR [hazard ratio]; 0,50; p < 0,001; Figura 1). La SSP a los 12 meses fue del 48 % y el 15 % en los pacientes tratados con pembrolizumab y quimioterapia, respectivamente. Los pacientes tratados con pembrolizumab también experimentaron un efecto beneficioso en la SG a pesar del 50 % de cruce total desde la quimioterapia (HR, 0,60; p = 0,005). La mediana de la supervivencia global (SG) no se había alcanzado en ninguno de los grupos. A los 12 meses, estaban vivos el 70 % y el 54 % de los pacientes, respectivamente. Igualmente, la tasa de respuestas objetivas (TRO) confirmadas indicó una diferencia del 17 % a favor de pembrolizumab (45 % frente al 28 %, p = 0,0011).
Con el anticuerpo anti-PD-1 se observaron seis respuestas completas. A pesar de una exposición más prolongada a pembrolizumab (7,0 frente a 3,5 meses), las tasas de acontecimientos adversos (AA) de todos los grados fueron más bajas en el grupo experimental. El Comité de vigilancia de los datos recomendó suspender el ensayo por la mayor eficacia de pembrolizumab.
Según los autores, se detecta una TPS de PD-L1 ≥ 50 % en un tercio de los pacientes con CPNM avanzado, que identifica a los que tienen más probabilidades de obtener un efecto beneficioso del tratamiento anti-PD-1. Pembrolizumab debería convertirse en un nuevo referente como tratamiento de primera línea para el CPNM avanzado con expresión elevada de PD-L1.
Figura 1: Supervivencia sin progresión en KEYNOTE-024: Efecto beneficioso obtenido con pembrolizumab en comparación con la quimioterapia.
Pembrolizumab más quimioterapia: KEYNOTE-021
Está justificado combinar quimioterapia e inmunoterapia, ya que la propia quimioterapia tiene diversos efectos inmunológicos y puede inducir la expresión de PD L1 en las células tumorales. Los datos clínicos sobre esta cuestión proceden del ensayo KEYNOTE-021, de múltiples cohortes y de fase I/II, en el que se evaluó un tratamiento combinado a base de pembrolizumab en pacientes con CPNM avanzado [2]. Se aleatorizó a los pacientes de la cohorte G de este estudio, que tenían CPNM no epidermoide no tratado en estadio IIIB o IV, para recibir pembrolizumab 200 mg cada 3 semanas durante 2 años más carboplatino y pemetrexed (n = 60), o carboplatino más pemetrexed exclusivamente (n = 63). Se permitió el tratamiento de mantenimiento con pemetrexed.
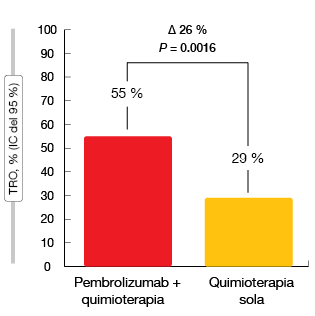
Según una revisión central independiente enmascarada, la tasa de respuestas objetivas (TRO), que se definió como el criterio de valoración principal, casi se duplicó con la adición de pembrolizumab a la quimioterapia (55 % frente al 29 %; p = 0,0016; Figura 2). En la población respondedora, el tiempo hasta la respuesta fue más corto en el grupo experimental que en el grupo de control (1,5 frente a 2,7 meses), y con un mayor porcentaje de pacientes que mostraron respuestas persistentes en el grupo experimental (88 % frente al 78 %). Hay que señalar que solo dos pacientes tratados con pembrolizumab experimentaron progresión primaria de la enfermedad en la evaluación inicial a las 6 semanas (es decir, el 3 % frente al 17 % en el grupo de control). Las TRO fueron semejantes para la expresión de PD-L1 < 1 % y ≥ 1 % en el grupo de pembrolizumab.
Figura 2: Tasas de respuestas objetivas confirmadas en KEYNOTE-021
La supervivencia sin progresión fue mayor con la combinación de pembrolizumab, ya que el riesgo de progresión o muerte casi disminuyó a la mitad, con una SSP con pembrolizumab más quimioterapia que superó 1 año (13,0 frente a 8,9 meses; HR, 053; p = 0,0102). La SG no mostró diferencias entre los dos grupos. A los 6 meses, el 92 % de los pacientes estaban vivos con ambas pautas de tratamiento. Los AA de grado 3/4 fueron más frecuentes con la combinación de pembrolizumab, pero ello no se tradujo en tasas de abandono más altas. En conjunto, pembrolizumab en combinación con carboplatino y pemetrexed parece ser una opción terapéutica eficaz para los pacientes con CPNM no epidermoide avanzado no tratados previamente con quimioterapia.
Aumento de 4 meses de la SG con atezolizumab en el ensayo OAK
El anticuerpo anti-PD-L1 atezolizumab fue superior en la SG sobre docetaxel en pacientes con CPNM avanzado en el estudio en fase II POPLAR [3,4]. En el contexto de fase III aleatorizado, en el ensayo OAK se comparó atezolizumab 1200 mg cada 3 semanas con docetaxel 75 mg/m2 cada 3 semanas en pacientes con CPNM localmente avanzado o metastásico que habían recibido previamente una o dos líneas de quimioterapia, que incluían al menos una pauta a base de platino [5]. Se reclutó a los pacientes con independencia de su estado de expresión de PD-L1. No se permitieron cruces. El criterio de valoración coprincipal fue la SG en la población por IT y la SG en los pacientes con expresión de PD-L1 en ≥ 1 % de sus células tumorales (CT) o células inmunitarias (CI). Los datos de OAK son los primeros resultados en fase III obtenidos de un anticuerpo dirigido a PD-L1, con un proyecto de incorporar al estudio a un total de 1225 pacientes.
El análisis de los primeros 850 pacientes demostró que OAK había cumplido su criterio de valoración coprincipal. En la población por IT, el tratamiento con atezolizumab tuvo un efecto beneficioso importante y clínicamente significativo en la SG (13,8 frente a 9,6 meses; HR, 0,73; p = 0,0003). Las curvas de supervivencia se separaron pronto, a los 3 meses, y se mantuvieron separadas en el tiempo. A los 18 meses estaban vivos en el grupo de atezolizumab casi el doble de pacientes que en el grupo de docetaxel (40 % frente al 27 %). Se observó un efecto beneficioso similar en la SG en el 55 % de la población de pacientes con expresión de PD-L1 en ≥ 1 % de sus CT o CI (CT1/2/3 o CI1/2/3) (15,7 frente a 10,3 meses; HR, 0,74, p = 0,0102). Sin embargo, los subgrupos de pacientes con expresión nula o mínima de PD-L1 (< 1 %; CT0 y CI0) también obtuvieron un efecto beneficioso, con una HR similar, de 0,75 (12,6 frente a 8,9 meses; p = 0,0205). La máxima mejoría de la SG se produjo en el grupo con la expresión de PD-L1 más alta (en ≥ 50 % de las CT o en ≥ 10 % de las CI; CT3 o CI3), que constituían el 16 % de la población total. Aquí, el efecto beneficioso en la SG obtenido con atezolizumab se tradujo en una reducción del 59 % del riesgo de mortalidad (mediana de la SG, 20,5 frente a 8,9 meses; HR, 0,41; p < 0,0001).
Como demuestra el gráfico de bosque de la SG según la expresión de PD-L1 (Figura 3), las HR fueron semejantes en todos los subgrupos, excepto en aquellos con la máxima expresión, donde los pacientes experimentaron un efecto beneficioso incluso mayor. El efecto beneficioso en la SG conferido por atezolizumab fue corroborado por el 17 % de los pacientes aleatorizados al grupo de quimioterapia y que luego recibieron inmunoterapia.
Figura 3: Ensayo OAK: SG según la expresión de PD-L1 con atezolizumab y docetaxel
Análisis adicionales
Dado que en el ensayo OAK se incluyeron pacientes con subtipos histológicos tanto no epidermoides como epidermoides, los investigadores también evaluaron los efectos de los tratamientos en la SG de estos subgrupos. En ambas cohortes, las HR fueron de 0,73 a favor de atezolizumab. Se observó una ventaja similar en la SG en la mayoría de los subgrupos, con independencia del sexo, la edad, el estado funcional del ECOG*, el número de líneas de tratamiento previas, los antecedentes de tabaquismo y las metástasis basales en el SNC. La única excepción correspondió a los pacientes con mutaciones activadoras del EGFR, que no obtuvieron ningún efecto beneficioso de este tratamiento con el anticuerpo anti-PD-L1. Este fenómeno ya se había observado con otros inhibidores de PD-L1.
Al igual que en ensayos anteriores en los que se evaluó la inmunoterapia, solo se observó un efecto beneficioso significativo en la SSP en el grupo de pacientes con la máxima expresión de PD-L1. En concordancia, las tasas de respuesta solo mostraron efecto beneficioso de atezolizumab en este subgrupo de gran expresión. En general, las respuestas tuvieron una duración mucho más prolongada en el grupo de atezolizumab que en el de docetaxel (mediana de la duración de la respuesta en la población por IT, 16,3 frente a 6,2 meses). Este efecto se observó en todos los subgrupos de PD-L1.
A pesar de la prolongada duración del tratamiento, atezolizumab fue bien tolerado. Los AA de grado 3/4 fueron menos frecuentes en el grupo experimental, lo que también se aplica a los AA que obligaron a suspender, modificar, retrasar o interrumpir las dosis. Solo el dolor osteomuscular y el prurito fueron más frecuentes con atezolizumab que con docetaxel; en el caso de todos los demás AA, ocurrió lo contrario. Los AA de causa inmunitaria se notificaron con bajas tasas de incidencia, inferiores al 1 %.
Novedades del ensayo fundamental de pembrolizumab
El estudio en fase III KEYNOTE-010 demostró la eficacia y la seguridad de pembrolizumab en comparación con docetaxel en 1034 pacientes con CPNM avanzado con expresión de PD-L1 tratados previamente [6]. Esto proporcionó el fundamento para la aprobación europea de pembrolizumab en esta indicación. Un análisis actualizado después de seis meses más de seguimiento demostró que la SG continuaba siendo superior con pembrolizumab 2 mg/kg y 10 mg/kg que con docetaxel en las poblaciones con TPS ≥ 50 % y ≥ 1 % [7]. La SSP fue semejante a la observada anteriormente y las respuestas siguieron siendo duraderas. En conjunto, estos datos confirman que pembrolizumab es un tratamiento de referencia en pacientes con CPNM avanzado con expresión de PD-L1.
Barlesi y cols. evaluaron los efectos de pembrolizumab y docetaxel en la calidad de vida relacionada con la salud en KEY-NOTE-010 utilizando los instrumentos QLQ-C30 de la EORTC, QLQ-
LC13 de la EORTC y EuroQoL-5D-3L [8]. En lo que respecta a las variaciones entre el momento basal y la semana 12, hubo mejorías numéricas o significativas de las puntuaciones del QLQ-C30 de la EORTC del estado general de salud/calidad de vida con pembrolizumab comparado con docetaxel. En comparación con docetaxel, pembrolizumab también prolongó el tiempo transcurrido hasta el deterioro en el criterio de valoración compuesto de tos, disnea y dolor torácico del QLQ-LC13 de la EORTC. Junto con los datos de los análisis de apoyo de los resultados comunicados por los pacientes, estos datos indican que la calidad de vida relacionada con la salud y los síntomas de los pacientes se mantuvieron o mejoraron en mayor grado con pembrolizumab que con docetaxel en esta población.
Datos a los 2 años: CheckMate 017 y 057
Nivolumab es un tratamiento de referencia para pacientes con CPNM tratados anteriormente, según los resultados de los ensayos internacionales, aleatorizados, abiertos y en fase III CheckMate 017 y 057. En ambos estudios, nivolumab prolongó significativamente la SG en comparación con docetaxel en pacientes tratados previamente por CPNM epidermoide (CheckMate 017) [9] o con CPNM no epidermoide (CheckMate 057) [10].
En el Congreso de la ESMO se presentaron los datos de seguridad y de eficacia actualizados después de ≥ 2 años de seguimiento [11]. Estos datos demostraron que, en ambos ensayos, las mejores tasas de SG con nivolumab sobre docetaxel se habían mantenido constantes desde el año 1 al año 2. Entre los respondedores, aproximadamente un tercio de los tratados con nivolumab (pero ninguno de los tratados con docetaxel) tenía respuestas persistentes. Se produjeron respuestas duraderas con independencia del grado de expresión de PD-L1. No se identificaron nuevos problemas de seguridad durante el tratamiento con nivolumab. Determinados AA relacionados con el tratamiento se trataron utilizando algoritmos de tratamiento de la toxicidad definidos en el protocolo y se resolvieron en la mayoría de los pacientes.
Reck y cols. presentaron datos sobre el efecto de nivolumab y de docetaxel en el estado general de salud de los pacientes tratados en el CheckMate 057 [12]. Tanto la EAV del EQ-5D como la Escala de síntomas en el cáncer de pulmón indicaron una mejor conservación del estado de salud, de la calidad de vida relacionada con la salud y del control de los síntomas con nivolumab que con docetaxel. Asimismo, ambas evaluaciones revelaron mejorías relativas de los resultados comunicados por los pacientes con el uso de nivolumab sobre docetaxel e indicaron que el comienzo del efecto beneficioso se producía antes de la separación de las curvas de supervivencia, que de nuevo fueron favorables a nivolumab.
Limitados efectos beneficiosos como primera línea en CheckMate 026
Se obtuvieron resultados negativos con nivolumab como tratamiento de primera línea en pacientes con CPNM PD-L1-positivo en estadio IV o recurrente. En el estudio en fase III abierto e internacional CheckMate 026 se comparó nivolumab como tratamiento de primera línea con la quimioterapia doble a base de platino en esta población [13]. Era obligatoria una expresión de PD-L1 ≥ 1 %. El cruce a nivolumab en caso de progresión era opcional.
Los resultados del criterio de valoración principal, que era la SSP según una revisión radiológica independiente en la población con ≥ 5 % PD-Ll-positivo, no mostraron diferencias significativas entre las dos pautas (4,2 y 5,9 meses con nivolumab y quimioterapia, respectivamente). Esto también se aplicó a la SG (14,4 y 13,2 meses). La progresión de la enfermedad fue más frecuente en el grupo de nivolumab (27,5 % frente al 9,9 %) aunque, cuando se observaron respuestas, la duración de las mismas fue más del doble con nivolumab que en la población tratada con quimioterapia (12,1 frente a 5,7 meses).
En general, los subgrupos reflejaron los resultados de la población global del estudio. Los pacientes con histología epidermoide parecieron evolucionar mejor en lo que respecta a la SSP y la SG cuando recibieron nivolumab, mientras que en la población con histología no epidermoide pareció ocurrir lo contrario; sin embargo, no se pueden extraer conclusiones definitivas debido a la superposición de los intervalos de confianza. En el ensayo CheckMate 227 se continúa evaluando la utilidad de nivolumab como monoterapia y en combinación con ipilimumab o quimioterapia convencional en el contexto del tratamiento de primera línea del CPNM en estadio IV o recurrente.
Uso neoadyuvante de nivolumab
De forma preliminar, aunque ambiciosa, se han generado datos sobre nivolumab como neoadyuvante en un ensayo de 18 pacientes con CPNM recién diagnosticado, resecable y en estadio I (> 2 cm)/II/IIIA [14]. La justificación del uso neoadyuvante de estrategias anti-PD-1 en el CPNM en estadio incipiente se basa en el hecho de que el CPNM en estadio I a III, aunque considerado como una enfermedad en estadio incipiente, tiene mal pronóstico y con la quimioterapia adyuvante los efectos beneficiosos conseguidos solo son moderados. Nivolumab se administró en dosis de 3 mg/kg a las 4 semanas y 2 semanas de la resección quirúrgica. El criterio de valoración principal fue la seguridad y tolerabilidad. Los criterios de valoración exploratorios fueron varios análisis correlativos de sangre y del tumor, así como otros parámetros de resultados clínicos, como la respuesta anatomopatológica.
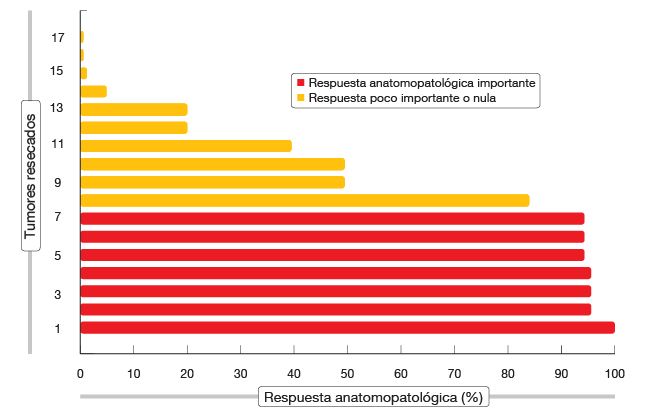
Estas dos dosis neoadyuvantes de nivolumab no retrasaron ni dificultaron la resección quirúrgica en ninguno de los pacientes. Según los análisis exploratorios de las respuestas, el 22 % de los pacientes tuvo una respuesta radiológica y 7 pacientes experimentaron un descenso del estadio anatomopatológico con respecto al estadio clínico previo al tratamiento. La respuesta anatomopatológica importante se definió como la presencia de < 10 % de células tumorales viables residuales en la resección. Uno de los siete pacientes con una respuesta anatomopatológica importante experimentó una respuesta anatomopatológica completa (Figura 4). Los tumores de estos pacientes mostraron infiltración de células inmunitarias. La toxicidad fue concordante con el perfil de seguridad observado en otros estudios de nivolumab, y el tratamiento fue bien tolerado. Un tercio de los pacientes experimentaron AA de cualquier grado relacionados con el tratamiento, pero solo hubo un AA de grado 3/4. Se están llevando a cabo estudios exhaustivos sobre aspectos como la genómica y la funcionalidad de los linfocitos infiltrantes del tumor, y están previstos estudios clínicos de seguimiento más extensos.
Figura 4: Respuestas anatomopatológicas de los tumores de 17 pacientes con CPNM incipiente después de la administración neoadyuvante de dos dosis de nivolumab
BIBLIOGRAFÍA
- Reck M et al., KEYNOTE-024: pembrolizumab vs platinum-based chemotherapy as first-line therapy for advanced NSCLC with a PD-L1 TPS ≥50 %. ESMO 2016, abstract LBA8_PR
- Langer CJ et al., Randomized phase 2 study of carboplatin and pemetrexed ± Pembrolizumab as first-line therapy for advanced NSCLC: KEYNOTE-021 cohort G. ESMO 2016, LBA46_PR
- Fehrenbacher L et al., Atezolizumab versus docetaxel for patients with previously treated non-small-cell lung cancer (POPLAR): a multicentre, open-label, phase 2 randomised controlled trial. Lancet 2016; 387(10030):1837-46
- Smith DA et al., Updated survival and biomarker analyses of a randomized phase II study of atezolizumab vs docetaxel in 2L/3L NSCLC (POPLAR). J Clin Oncol 34, 2016 (suppl; abstr 9028)
- Barlesi F et al., Primary analysis from OAK, a randomized phase III study comparing atezolizumab with docetaxel in 2L/3L NSCLC. ESMO 2016, abstract LBA44_PR
- Herbst RS et al., Pembrolizumab versus docetaxel for previously treated, PD-L1-positive, advanced non-small-cell lung cancer (KEYNOTE-010): a randomised controlled trial. Lancet 2016; 387: 1540-1550
- Herbst RS et al., Pembrolizumab versus docetaxel for previously treated, PD-L1-expressiong NSCLC: updated outcomes of KEYNOTE-010. ESMO 2016, abstract LBA48
- Barlesi F et al., Assessment of health-related quality of life in KEYNOTE-010: a phase 2/3 study of pembrolizumab versus docetaxel in patients with previously treated advanced NSCLC. ESMO 2016, abstract 1219P
- Brahmer J et al., Nivolumab versus Docetaxel in Advanced Squamous-Cell Non-Small-Cell Lung Cancer. N Engl J Med 2015; 373: 123-135
- Borghaei H et al., Nivolumab versus Docetaxel in Advanced Nonsquamous Non-Small-Cell Lung Cancer.N Engl J Med 2015; 373: 1627-1639
- Barlesi F et al., Long-term outcomes with nivolumab vs docetaxel in patients with advanced NSCLC: CheckMate 017 and CheckMate 057 2-y update. ESMO 2016, abstract 1215PD
- Reck M et al., Overall health status in patients with advanced non-squamous NSCLC treated with nivolumab or docetaxel in CheckMate 057. ESMO 2016, abstract 1217PD
- Socinski MA et al., CheckMate 026: A phase 3 trial of nivolumab vs investigator’s choice of platinum-based doublet chemotherapy as first-line therapy for stage IV/recurrent programmed death ligand 1-positive NSCLC. ESMO 2016, abstract LBA7_PR
- Forde PM et al., Neoadjuvant anti-PD-1, nivolumab, in early stage resectable NSCLC. ESMO 2016, abstract LBA41-PR