PD-L1抑制剂活性和免疫治疗患者结果的决定因素相关新数据
PACIFIC试验中Durvalumab带来生存期提高
传统上,患有无法切除的III期非小细胞肺癌(NSCLC)患者的标准治疗往往是铂类放化疗。然而结果很差,这为III期PACIFIC试验提供了理由。PACIFIC在根治性铂类并行放化疗后保持无进展的患者中研究每2周(Q2W)抗PD-L1抗体durvalumab
10 mg/kg达12个月(n = 476)与安慰剂(n = 237)。在招募患者时不考虑其PD-L1状态。第一次计划中期分析时显示durvalumab在无进展生存期(PFS)方面的优效性,带来11.2个月的PFS改善[1]。
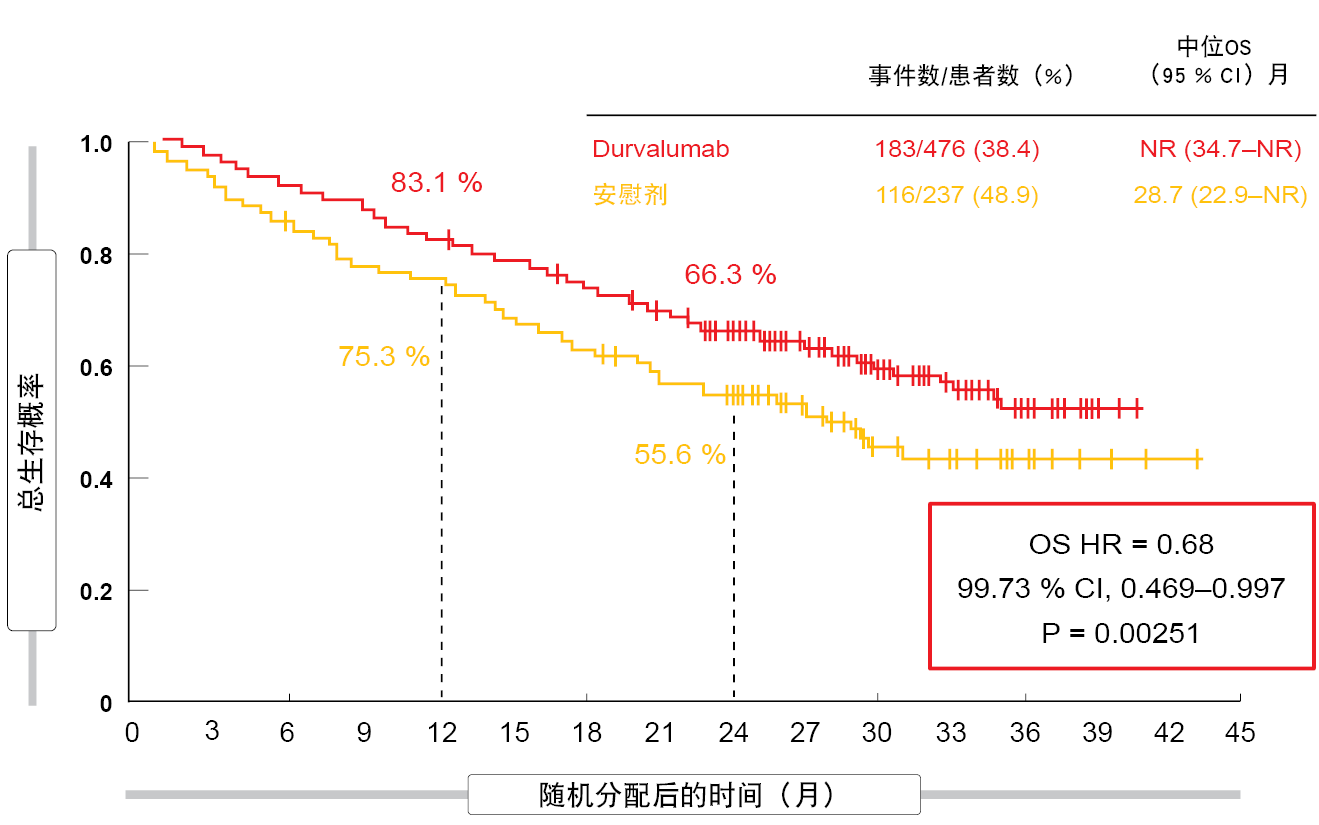
在2018年WCLC大会上,Antonia等人报告了第二个主要终点总生存期(OS)以及PFS和其他次要终点的更新结果[2]。对于OS来说,与安慰剂相比,durvalumab在意向治疗(ITT)人群中显示出具有统计显著性和临床意义的改善。实验组尚未达到中位OS,而安慰剂组为28.7个月(HR,0.68;
p = 0.00251;图1)。在24个月时,
66.3%与55.6%的患者存活。与第一次中期分析相同,PFS差异有利于durvalumab,差值为11个月(17.2与5.6个月;HR,0.51)。同样,在至死亡或远处转移时间以及新病灶发生率方面,相对于安慰剂的改善依旧。
OS和PFS结果在一系列患者亚组中都有利于durvalumab。共进行两次PD-L1分析,其中一次为预先指定,另一次是计划外的事后分析。两次分析的分割点不同(分别为25%和1%)。根据事后分析表明肿瘤为PD-L1阴性的患者在OS或PFS方面未获益于durvalumab治疗。在长时间的随访后,未发现新的安全信号。作者指出,PACIFIC是证明针对不可切除的III期NSCLC存活期优势的首项研究,支持将放化疗后使用1年durvalumab作为标准治疗。
图1: 与安慰剂相比,放化疗后无法切除的III期NSCLC患者使用durvalumab的死亡风险显著降低
IMpower133:atezolizumab加SCLC标准治疗
20多年来,小细胞肺癌(SCLC)患者的一线管理进展甚微。大多数患者表现广泛期SCLC(ES-SCLC);其中,标准治疗是铂加依托泊苷(etoposide)。
虽然初始缓解率较高,但结果仍然较差。
全球性I/III期双盲随机化安慰剂对照的IMpower133研究在ES-SCLC患者中评估了在一线治疗中使用抗PD-L1抗体atezolizumab加卡铂(carboplatin)和依托泊苷(n = 201)对比安慰剂加卡铂和依托泊苷(n = 202)[3]。事实上,IMpower133是20多年来相对于当前标准治疗显示出有临床意义OS改善的首项研究。添加atezolizumab显著延长了OS(12.3与10.3个月;HR,0.70;
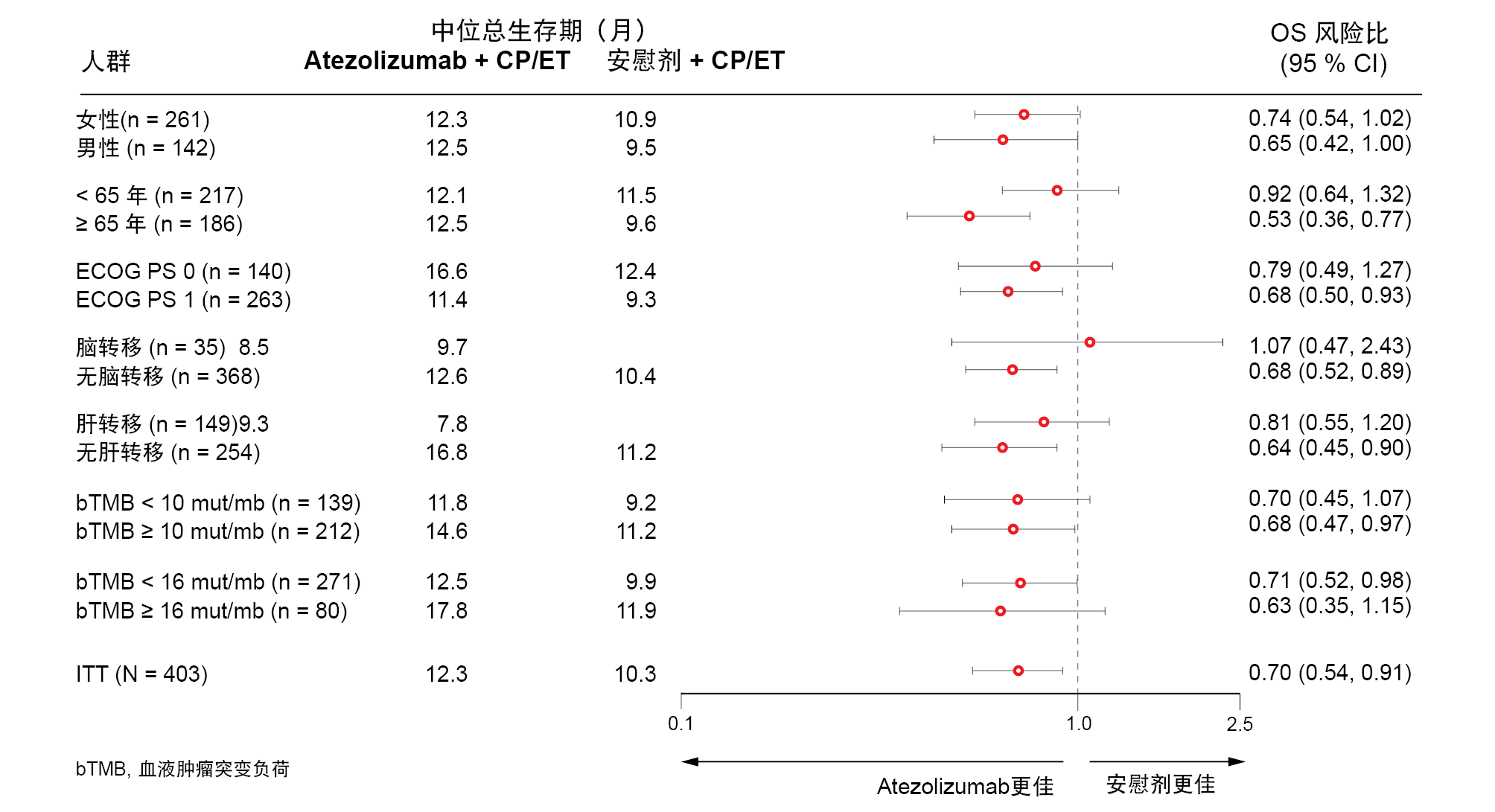
p = 0.0069)和研究人员评估的PFS(5.2与4.3个月;HR,0.77;p = 0.017),这两者被定义为共同主要终点。在12个月时,51.7%与38.2%的患者存活,12.6%与5.4%的患者无进展。除脑转移患者外,所有亚组中的OS亚组分析都有利于基于atezolizumab的方案,这意味着治疗获益不仅限于具有高肿瘤突变负荷(TMB)的患者(图2)。两组的缓解率没有差异,但缓解持续时间有利于实验组(4.2与3.9个月;HR,0.70)。Atezolizumab组合在6个月(32.2%与17.1%)和12个月(14.9%与6.2%)时在无事件率方面也带来极大改善的结果。实验组中更大比例的患者具有持续缓解(14.9%与5.4%)。生存期结果与PD-L1状态可能的相关性尚未确定,但会在未来进行评估。
两组的AE率相似。整个人群中最常出现血液学毒性,添加atezolizumab不会改变其发生率。两组所接受的卡铂和依托泊苷剂量的中位数相同,意味着atezolizumab治疗不会干扰剂量递送。未发现新的安全性信号。总体而言,这些数据表明,atezolizumab加卡铂和依托泊苷是ES-SCLC患者一线治疗的新标准疗法。
图2: IMpower133:包括低肿瘤突变负荷患者在内的所有亚组的总生存期获益,脑转移患者除外
新辅助剂atezolizumab的喜人活性
多中心开放标签单组II期LCMC3研究在可切除NSCLC患者中测试了atezolizumab的新辅助使用。在ASCO 2018大会上报告了试验第1部分获得的初步疗效和安全性数据[4]。
在2018年WCLC大会上,Rusch等人介绍了54名患者的更新安全性和疗效结果[5]。没有EGFR或ALK异常的45名个体接受了手术切除。其中10名(22%)
获得主要病理缓解,定义为存活肿瘤细胞≤10%。3名患者(7%)具有病理上的完全缓解。病灶大小距离基线的变化似乎与存活肿瘤细胞的量无关。
Atezolizumab的新辅助给药证明是可耐受的,并且不会导致手术的任何重大延误或干扰手术切除。计划对90名患者进行随访中期分析。
二线avelumab:初步分析表明为阴性试验
在随机化开放标签III期JAVELIN Lung 200试验中未检测到OS获益,该试验在预先治疗条件下测试抗PD-L1抗体
avelumab 10 mg/kg Q2W与多西他赛(docetaxel)[6]。这些患者在铂类双药治疗后经历了疾病进展。主要分析人群包括529名显示PD-L1表达水
平≥1%的患者。
在该组中,主要终点OS没有差异(11.4与10.3个月;HR,0.90;
p = 0.1627);然而,正如作者指出,本试验中的OS发现可能受到多西他赛组中后续大量使用免疫检查点抑制剂(ICI)治疗的影响。预先指定的探索性亚组分析显示,在PD-L1表达较高的患者中,avelumab与多西他赛相比显示更高的临床活性;例如,在表
达≥80%的患者中,中位OS为17.1与
9.3个月(HR,0.59;p = 0.0022)。该组在PFS(5.6与2.8个月;HR,0.58;
p = 0.0021)和客观缓解率(ORR;
31%与10%;p = 0.0002)方面也经历最大获益。与多西他赛相比,avelumab具有总体有利的AE特征。在NSCLC患者中评估avelumab的一些试验正在进行当中,包括JAVELIN Lung 100,这是一项针对PD-L1阳性NSCLC的一线
avelumab单药治疗的III期试验(NCT02576574)。
抗生素治疗对生存期终点的影响
回顾性数据表明,抗生素的使用改变了包括NSCLC在内的不同癌症类型中患者对ICI的应答[7,8]。这可能是由于抗生素影响肠道微生物群,而肠道微生物群在免疫系统的发育和成熟中起重要作用[9]。
一项在168名接受过二线或以上纳武单抗(nivolumab)或派姆单抗(pembrolizumab)治疗的连续就诊的NSCLC患者中进行的多中心回顾性研究显示,使用抗生素似乎对生存期结果有负面影响[10]。在ICI治疗开始前或开始后第一个月内,向近一半的患者给予抗生素达2个月。接受抗生素患者的中位OS明显短于未接受的患者(8.1与11.9个月;HR,1.55;
p = 0.027)。
研究人员还确定了OS是否受抗生素给药途径的影响。他们发现静脉注射治疗的患者比口服治疗的患者明显表现更差(HR分别为3.62和1.17)。多变量分析确认静脉应用是一项独立的危险因素。在抗生素使用和给药途径方面,PFS终点获得了一致的结果。
此外,感染类型也可能影响结果,因为下呼吸道感染和泌尿系感染患者的中位OS显著短于其他感染患者的中位OS(6与26个月;p = 0.006)。鉴于此分析是回顾性的,结果需要进一步的前瞻性确认。作者暂时建议在ICI治疗的患者中合理使用抗生素。
ICI治疗的驱动突变和结果
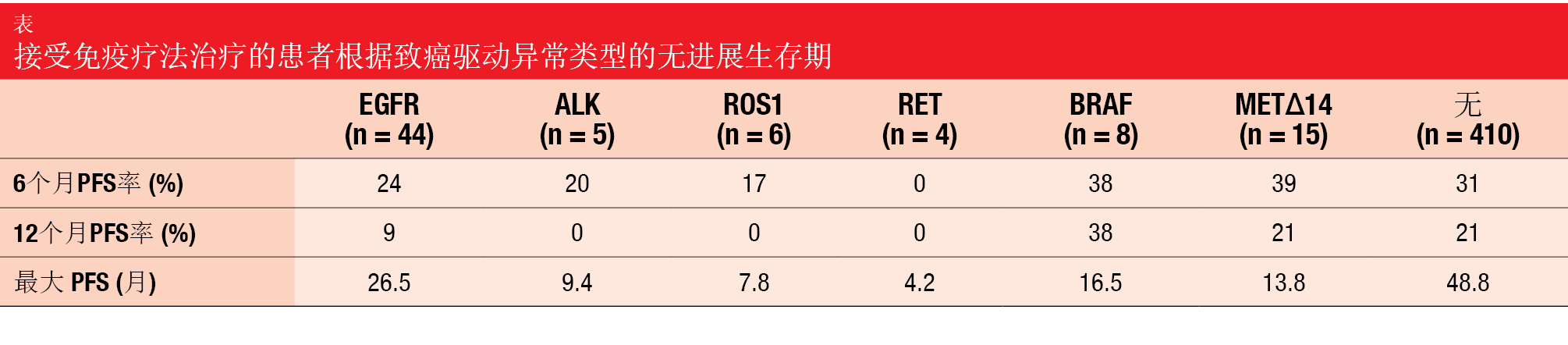
ICI被认为对于肺肿瘤携带致癌驱动突变的患者效果较差,但由于突变频率低且这些患者被排除在临床试验之外,因此数据有限。为此,Vokes等人评估了82名ICI治疗的具有可靶向驱动突变的患者的临床结果,突变包括EGFR异常(L858R突变、外显子19缺失、外显子20插入、OncoKB中错义突变)、ALK、ROS1和RET重排、MET外显子14跳跃突变(METΔ14)、以及BRAF V600E错义突变[11]。这些患者在三线或后线接受免疫疗法。TMB计算为覆盖的基因组每兆碱基中非同义突变的数量。
该组患者的PFS与野生型人群的PFS没有差异。然而,考虑到数量较少,观察到EGFR、RET、ROS1和ALK异常患者有结果更差的趋势(表)。相反,BRAF和METΔ14患者的PFS似乎与野生型条件下获得的PFS相似。除具有RET突变肿瘤的组外,每个亚型组中至少有一名患者达到>6个月的PFS。在至少一名具有EGFR、BRAF或METΔ14异常的个体中发生>12个月的PFS结果,这表明这些患者中的一些从ICI治疗中获得显著的临床获益。同样,驱动突变患者和无驱动突变患者之间的缓解率没有显著差异,但观察到EGFR、ALK和RET异常患者有缓解率较低的趋势。一项根据EGFR突变亚型的探索性分析表明,与其他组相比,L858R突变和外显子20插入组中缓解的患者较少。正如预期,与野生型人群相比,TMB在具有驱动突变的人群中更低。这种标志物在整个队列中和不同的突变亚型中均与驱动突变组中的缓解无关。
研究人员得出结论认为,即使某些突变亚型的缓解率可能较低,但致癌驱动突变和低TMB的存在都不应妨碍向这些患者提供ICI治疗的治疗性试验。有必要进行进一步的回顾性和前瞻性研究。
参考文献
- Antonia SJ et al., Durvalumab after chemoradiotherapy in stage III non-small-cell lung cancer. N Engl J Med 2017; 377(20): 1919-1929
- Antonia SJ et al., Overall survival with durvalumab versus placebo after chemoradiotherapy in stage III NSCLC: Updated results from PACIFIC. WCLC 2018, PL02.01
- Liu SV et al., IMpower133: primary PFS, OS, and safety in a ph1/3 study of 1L atezolizumab + carboplatin + etoposide in extensive-stage SCLC. WCLC 2018, PL02.07
- Rusch VW et al., Neoadjuvant atezolizumab in resectable non-small cell lung cancer (NSCLC): Initial results from a multicenter study (LCMC3). J Clin Oncol 36, 2018 (suppl; abstr 8541)
- Rusch VW et al., Neoadjuvant atezolizumab in resectable non-small cell cancer (NSCLC): updated results from a multicentre study (LCMC3). WCLC 2018, MA04.09
- Barlesi F et al., Avelumab vs docetaxel for previously treated advanced NSCLC: primary analysis of the phase 3 JAVELIN Lung 200 trial. WCLC 2018, OA05.05
- Derosa L et al., Negative association of antibiotics on clinical activity of immune checkpoint inhibitors in patients with advanced renal cell and non-small-cell lung cancer. Ann Oncol 2018; 29(6): 1437-1444
- Routy B et al., Gut microbiome influences efficacy of PD-1-based immunotherapy against epithelial tumors. Science 2018; 359(6371): 91-97
- Ubeda C & Pamer EG, Antibiotics, microbiota, and immune defense. Trends Immunol 2012; 33(9): 459-466
- Mielgo Rubio X et al., Antibiotic use and PD-1 inhibitors: shorter survival in lung cancer, especially when given intravenously. Type of infection also matters. WCLC 2018, MA10.01
- Vokes N et al., Efficacy and genomic correlates of response of anti-PD1/PD-L1 blockade in non-small cell lung cancers harboring targetable oncogenes. WCLC 2018, MA19.01
More posts
患者视角:评估生活质量和肺癌病耻感
患者视角:评估生活质量和肺癌病耻感 疾病负荷 虽然生活质量(QoL)评估受到患者的高度重视并构成癌症治疗评估的必要组成部分,但这些评估在日常生活和临床试验条件下得到的关注通
使用体积CT筛查显著降低肺癌死亡率:NELSON试验
使用体积CT筛查显著降低肺癌死亡率:NELSON试验 多年前,于2011年公开的大型全国肺部筛查试验证明,与胸部X线摄影相比,超过3年的每年低剂量CT筛查使肺癌死亡率相对降
访谈:新药即使在I期试验中也能产生惊人缓解
访谈:新药即使在I期试验中也能产生惊人缓解 龙浩锋,MD,中国香港中文大学临床肿瘤学系临床助理教授,I期临床试验中心医学副主任 基于目前正在进行的I期临床试验,您认为哪种
抗EGFR治疗:实际经验与临床试验见解
抗EGFR治疗:实际经验与临床试验见解 决定治疗选择的因素 随着EGFR突变IIIB/IV期NSCLC的治疗前景在过去几年发生了显著变化,Hirsh等人评估了医生对EGFR
具有罕见遗传驱动肿瘤的新兴标准
具有罕见遗传驱动肿瘤的新兴标准 一线布加替尼:ALTA-1L 在ALK阳性NSCLC的条件下,新一代药物正在取代第一代ALK抑制剂克唑替尼(crizotinib)成为一线标
PD-L1抑制剂活性和免疫治疗患者结果的决定因素相关新数据
PD-L1抑制剂活性和免疫治疗患者结果的决定因素相关新数据 PACIFIC试验中Durvalumab带来生存期提高 传统上,患有无法切除的III期非小细胞肺癌(NSCLC)